El virus del papiloma humano (más conocido como HPV por sus siglas en inglés) es el responsable principal del cáncer cervical. Es el cuarto cáncer más frecuente entre las mujeres. También ese virus está asociado a una gran proporción de otros cánceres y de verrugas genitales en varones y mujeres. Es que se trata de un virus muy común: se estima que el 90% de las personas serán infectadas por el HPV durante su vida.
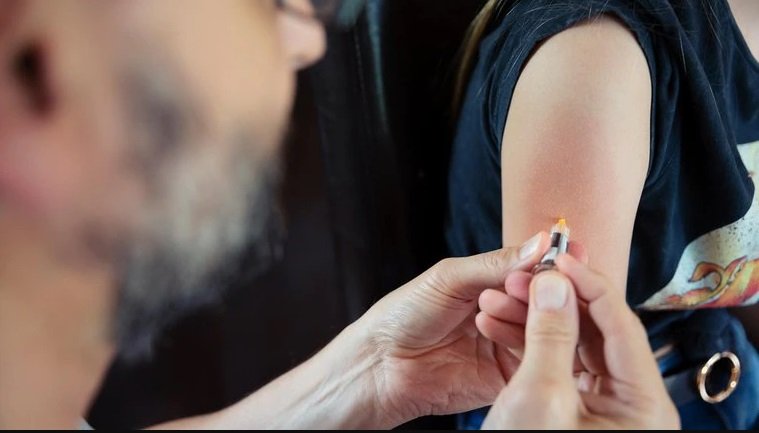
Tras décadas de investigación científica en diversos países del mundo, ya se han desarrollado 4 vacunas efectivas contra el virus del papiloma humano. Con el acceso a la vacunación, el tamizaje y al tratamiento, se busca eliminar la incidencia del cáncer de cuello uterino en el mundo para el año 2030.
En 1976, el científico Harald zur Hausen publicó la hipótesis de que el virus del papiloma humano desempeñaba un papel importante en la causa del cáncer de cuello de útero. Más adelante, identificó con sus colaboradores que algunos subtipos - el HPV16 y el HPV18- eran responsables del cáncer de cuello de útero. Estos hallazgos le valieron para ser uno de los ganadores del Premio Nobel de Medicina en 2008 compartido con los codescubridores del VIH. Tanto el HPV como el VIH se transmiten por relaciones sexuales.
La primera vacuna contra el HPV estuvo disponible en 2006. A partir de 2017, 71 países incluyen al inoculante en sus vacunaciones dentro del calendario oficial, al menos para las niñas. Está en la Lista de Medicamentos Esenciales de la Organización Mundial de la Salud, y hay pruebas de que la vacunación es una medida costo-efectiva de salud pública en los países de ingresos bajos y medios. Sin embargo, aún hay barreras en el acceso para muchas mujeres.
El primer inoculante contra el HPV autorizado en el mundo fue Gardasil, que fue desarrollada por el laboratorio MSD. Es una vacuna recombinante que protege contra los tipos 6, 11, 16, y 18. Por eso se dice que es una vacuna cuadrivalente. Esos tipos del virus causan el 70 % de los cánceres cervicales. En 2014, la autoridad regulatoria de vacunas y medicamentos de los Estados Unidos (FDA) aprobó una versión diferente. Es la Gardasil 9, una vacuna nonavalente, que sirve para proteger contra los tipos cubiertos por la primera generación del inoculante y contra los tipos 31, 33, 45, 52 y 58.
Otra vacuna desarrollada contra el VIPH fue Cervarix. Fue estudiada por investigadores del Centro Médico Universitario de Georgetown, la Universidad de Rochester, la Universidad de Queensland en Australia, y el Instituto Nacional de Cáncer Estadounidense, y comercializada por GSK. En tanto, la última vacuna fue desarrollada en China y recientemente recibió también el aval de la Organización Mundial de la Salud. Se trata de una vacuna bivalente y se llama Cecolin. Es producida por Innovax, una subsidiaria de la empresa Wantai Biological Pharmacy Enterprise de China. Actúa contra los dos tipos de mayor riesgo de causar cánceres de cuello uterino, los 16 y 18.
La doctora Princess Nothemba Simelela, asesora especial del director general de la Organización Mundial de la Salud en prioridades estratégicas, explicó que la eficacia de las 4 vacunas contra la infección por los tipos vacunales 16 y 18 es muy alta: entre el 95 y el 100%. La 9 nonavalente protege contra el 90% de los cánceres de cuello de útero. “La protección cruzada contra el tipo de vacuna en las vacunas bi y tetravalentes ha llevado a la OMS a concluir que estas vacunas pueden proteger hasta el 84% de los cánceres de cuello de útero. Por lo tanto, todas las vacunas disponibles se consideran una excelente protección contra la infección, y apoyarán la eliminación del cáncer de cuello uterino”.
Con respecto a la última vacuna en ser precalificada por la OMS, la doctora Simelela señaló que se aportará “con una nueva e importante capacidad y volumen tanto para el mercado chino como para el mundial. Será importante que este nuevo volumen -que estará disponible a partir de 2022- se utilice para proteger a más de los dos tercios de la cohorte mundial de niñas que hoy no tienen acceso a la vacuna”.
En América Latina, aproximadamente 5 millones de niñas deberían tener acceso a la vacuna contra el HPV cada año. Más del 90% de esas niñas viven en países que han introducido la vacuna contra el HPV (todos excepto Cuba, Nicaragua y Venezuela) en su calendario oficial de inmunizaciones. “Lamentablemente, la cobertura en muchos países de América Latina ha ido bajando en los últimos años, y esto se ha visto agravado por la pandemia del coronavirus en 2020. En 2017- 2019, la cobertura del HPV estaba entre el 68-70%”, afirmó la doctora. En algunos países, como Honduras, Nicaragua, El Salvador, Bolivia, Paraguay y Ecuador, el tumor cervical sigue siendo la principal causa de muerte por cáncer en mujeres.
El Día de Acción Mundial por la Eliminación del cáncer de cuello uterino se celebró ayer y hay esperanzas en el campo médico para que en 2030 se pueda alcanzar una gran meta a nivel global. Hace un año, la agencia sanitaria de Naciones Unidas lanzó una estrategia 90-70-90 para alcanzar esa eliminación. Significa que para el año 2030, el 90% de las niñas deben estar totalmente vacunadas antes de cumplir los 15 años con la vacuna contra el virus del papiloma humano. Además, el 70% de las mujeres deben ser examinadas antes de los 35 años y nuevamente antes de los 45 años mediante una prueba de alta precisión. El 90% de las mujeres que han sido diagnosticadas con cáncer del cuello uterino deberían haber recibido el tratamiento (90% de las mujeres con lesiones precancerosas y 90% de las mujeres con cáncer invasivo).
Se estima que por cada dólar que se invierta en la estrategia hasta 2050 y más allá, volverán a la economía 3,20 dólares gracias al aumento de la participación de las mujeres en la fuerza de trabajo. La cifra se eleva a 26 dólares si se consideran los beneficios que reporta la mejora de la salud de las mujeres a las familias, las comunidades y las sociedades, según OMS.
“Con mucho esfuerzo en los diferentes sectores del sistema de salud y con el apoyo de la población, la meta 90-70-90 es alcanzable para el año 2030. Espero que se concrete”, dijo a Infobae uno de los expertos de América Latina en la infección, el doctor Silvio Tatti, quien es jefe del departamento de tocoginecología del Hospital de Clínica de la Universidad de Buenos Aires y presidente de la Sociedad Argentina para el Estudio del Virus del Papiloma Humano. “Para que se llegue a la incidencia de 4 casos de cáncer cervical por cada 100.000 habitantes en el mundo, se necesitará que se realicen más campañas de educación y vacunación para que las niñas se acerquen a vacunar. También faltan más acciones para que las mujeres accedan a hacerse el test de HPV a los 35 años y luego de los 45 años, y que se garantice la atención y el tratamiento si son diagnosticadas con el cáncer de cuello uterino”.
Pero el doctor Tatti planteó como una preocupación la reducción de las coberturas en la vacunación que hubo durante la pandemia por el coronavirus. “En países como Argentina, la cobertura de la vacuna HPV en niñas de 11 años era del 80% y bajó al 46% en 2020. También los niños nacidos a partir de 2006 deben vacunarse contra el HPV y la cobertura bajó del 70% antes de la pandemia al 39% en 2020. Esto es alarmante. Sucedió también en otros países con la vacuna contra el HPV y con la inmunización para otras enfermedades”, afirmó. Todas las niñas de 11 años nacidas a partir del año 2000, y todos los varones de 11 años nacidos a partir del año 2006 deben recibir la vacuna contra el HPV según el Ministerio de Salud de la Nación.
También en el Reino Unido, otro estudio publicado el 3 de noviembre pasado en la revista The Lancet demostró que el programa de vacunación contra el HPV funciona y salva vidas, según una investigación financiada por Cancer Research UK. La tasas de cáncer de cuello uterino se redujo en casi un 90% en mujeres de 20 años a las que se les ofreció la vacuna entre los 12 y los 13 años.










